Typową chorobą wywołaną zakażeniem enterowirusami (najczęściej Coxackie A16, 75, 7, 9, 10, enterowirus 71) jest choroba bostońska. Nazwa jej pochodzi od miasta, w którym zanotowano pierwszą epidemię tej choroby [2]. W różnych opracowaniach [1-17] figuruje pod wieloma nazwami, nie zawsze prawidłowymi.
Jej synonimami są:
- enterowirusowe zapalenie jamy ustnej z wysypką,
- wysypka pęcherzykowa, czyli choroba ręki, stopy i ust,
- enterowirusowe pęcherzykowe zapalenie jamy ustnej z wypryskiem,
- enterowirusowa gorączka wysypkowa,
- choroba ręki, stopy i ust (hand, foot and mouth disease – HFM).
W żargonie medycznym spotykamy się z nazwą „bostonka”. Nieprawidłowe jest nazywanie tej choroby pryszczycą – pryszczyca (aphtae epizooticae) odnosi się do zupełnie innej choroby wywoływanej przez wirusy Picorna.
Wirusy Coxackie A i B oraz Echo wywołujące tę chorobę są szeroko rozpowszechnione na świecie, niezależnie od strefy klimatycznej, choć w każdym rejonie istnieje charakterystyczna przewaga występowania niektórych szczepów, np. enterowirus 71 w Malezji, Tajwanie czy Chinach. Sezonowość zachorowań w klimacie umiarkowanym występuje w okresie letnio-jesiennym, ze szczytem w okresie późnego lata. Okres wylęgania wynosi kilka dni. Po zakażeniu drogą doustną lub oddechową następuje osiedlenie się wirusa w gardle i rozprzestrzenianie się w ciągu jednego dnia w tkance chłonnej, od migdałków aż do grudek chłonnych (kępek Payera) w jelicie. Około 3. dnia od zakażenia następuje pierwsza wiremia i osiedlenie wirusa w różnych tkankach, m.in. w skórze i błonach śluzowych. W tkankach wirusy namnażają się i w 3-7 dni od zakażenia dochodzi do ponownej wiremii z wniknięciem wirusa do komórek ośrodkowego układu nerwowego (odpowiedzialne za zapalenie opon mózgowo-rdzeniowych i mózgu – na szczęście rzadka manifestacja kliniczna).
Poprawa następuje na skutek właściwej obrony immunologicznej, ale długi czas wirusy mogą wydalać się z kałem i być źródłem zakażenia (choroba bostońska należy do tzw. chorób brudnych rąk). Choroba przenosi się bardzo łatwo pomiędzy ludźmi, zwłaszcza przez bezpośredni kontakt wśród dzieci w dużych skupiskach, np. na koloniach, wczasach, w przedszkolach i szkołach. Chorują najczęściej dzieci w wieku od 2 do 10 lat, ale chorobę bostońską rozpoznaje się także wśród dorosłych. O ile u dzieci ma ona przebieg łagodny, a wyzdrowienie następuje w ciągu około tygodnia do 10 dni i choroba nie pozostawia następstw, o tyle przebieg jej u ludzi dorosłych bywa bardziej uciążliwy i długotrwały, z możliwymi ogólnoustrojowymi powikłaniami kardiologicznymi bądź neurologicznymi. Rzadko dochodzi do takich powikłań u dzieci. Sporadycznie opisywano przypadki zapalenia mózgu i opon mózgowo-rdzeniowych oraz ostrych zapaleń płuc lub mięśnia sercowego [3, 4].
Pierwsze objawy kliniczne choroby nie są charakterystyczne. Bardzo często pojawia się: gorączka, brak apetytu, złe samopoczucie, ból gardła, rzadko wymioty czy biegunka [1, 6-11]. Po tym okresie, zwanym prodromalnym, w jamie ustnej pojawiają się zmiany pod postacią pęcherzyków średnicy 1-3 mm. Zajmują one tylną ścianę gardła, podniebienie miękkie, język, dziąsła i błonę śluzową policzków.
Pęcherzyki w jamie ustnej łatwo pękają, w wyniku czego powstają ostro odgraniczone nadżerki na czerwonym podłożu, często bolesne, powodujące u dzieci niechęć do jedzenia. Nieraz zmianom towarzyszy powiększenie węzłów chłonnych szyjnych.
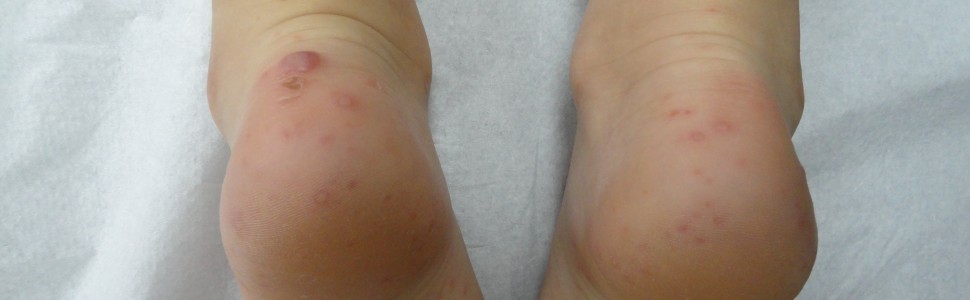
Następnie na skórze pojawiają się bardzo charakterystyczne podłużne (owalne lub eliptyczne) szare pęcherzyki o cienkiej pokrywie wielkości 3-7 mm, osadzone na żywoczerwonym/wiśniowym podłożu. Zmiany najczęściej umiejscowione są na dłoniach, podeszwach stóp oraz bocznych powierzchniach rąk i stóp, jednak plamki i pęcherzyki mogą występować również na pośladkach i w okolicy narządów płciowych; bardzo rzadko występują na twarzy, kończynach i tułowiu [12-14]. Przy występowaniu typowych, bardzo charakterystycznych wykwitów rozpoznanie choroby jest pewne.
Mimo wybiórczej lokalizacji i charakterystycznych wykwitów zmiany u pacjentów często są mylnie diagnozowane – jako alergia niewiadomego pochodzenia [2]. Dla zmian alergicznych charakterystyczne są nasilony świąd oraz obecność zmian, z reguły monomorficznych i rozsianych, na skórze całego ciała; przeprowadza się także wywiad chorobowy.
Innym, częstym, mylnym rozpoznaniem w przypadku choroby bostońskiej jest wiatrówka – tu zmiany są rozsiane na skórze tułowia, kończyn, twarzy i nawet w obrębie owłosionej skóry głowy. Rozmieszczenie zmian przypomina niebo usiane gwiazdami, pęcherzyki są wodojasne, okrągłe, na rumieniowym podłożu, łatwo ścieralne, porównywane do kropli rosy na gładkiej powierzchni, zawartość pęcherzyków szybko mętnieje, a pokrywa pęka, wytwarzając nadżerki pokrywające się strupkami; występuje wielopostaciowość zmian i nasilony świąd. W wiatrówce zmiany chorobowe występują na podeszwowej części stopy i wewnętrznej powierzchni dłoni.
Kolejnym częstym rozpoznaniem jest rumień wielopostaciowy wysiękowy (odmiana mniejsza) w przebiegu opryszczki pospolitej – tu wykwity skórne są z reguły większe i mają kształt tarczy strzeleckiej.
Choroba bostońska bywa także mylona z wypryskiem potnicowym – pęcherzyki są głębiej osadzone, okrągłe, zajmują zwłaszcza palce, są bardzo swędzące, a przebieg choroby jest przewlekły. Czasami zmiany dotyczą wyłącznie skóry lub wyłącznie jamy ustnej i mogą sprawiać duże trudności diagnostyczne. Zmiany skórne należy wtedy różnicować ze świerzbem, grudkową dermatozą dziecięcą, rozsianym zakażeniem wirusem opryszczki lub półpaśca, podostrym bakteryjnym zapaleniem wsierdzia, zakażeniem meningokokowym lub innymi plamicami. Zmiany umiejscowione wyłącznie na śluzówkach należy różnicować z opryszczką pospolitą, zakażeniem paciorkowcowym, aftami, zakażeniem grzybami rodzaju Candida.
Choroba u dzieci ma z reguły przebieg łagodny i samoograniczający się i nie wymaga specjalnego leczenia.
W postępowaniu objawowym istotne jest odkażanie nadżerek i owrzodzeń, zarówno błon śluzowych, jak i skóry, za pomocą preparatów antybiotykowych lub barwników antyseptycznych, takich jak np. wodny roztwór pioktaniny (działanie przeciwzapalne, osuszające, przeciwwirusowe, przeciwbakteryjne i ściągające). Ważne jest, aby pacjent nie rozdrapywał ani nie wyciskał treści pęcherzy, gdyż to może doprowadzić do wtórnych zakażeń bakteryjnych. Aby zapobiec świądowi i pieczeniu, w niektórych przypadkach wskazane jest włączenie leków przeciwhistaminowych.
W przypadku gorączki zaleca się u dzieci stosowanie paracetamolu lub niesteroidowych leków przeciwzapalnych [2, 11]. Niewskazana jest antybiotykoterapia ogólna. Bezcelowe jest także stosowanie preparatów steroidowych. Pewną rolę w terapii tego schorzenia odgrywa suplementacja witaminowa, zwłaszcza witaminą A [15]. W sporadycznie występujących ciężkich przypadkach schorzenia konieczne może być leczenie szpitalne ze zdecydowanym postępowaniem przeciwwirusowym i leczeniem objawowym ewentualnych następstw [2-5].
W profilaktyce zaleca się unikanie bezpośredniego kontaktu z osobami chorymi, nieużywanie wspólnych naczyń i sztućców, mycie rąk, odkażanie potencjalnie zainfekowanych powierzchni [11, 16, 17].
Piśmiennictwo
1. Dziubek Z.: Choroby zakaźne i pasożytnicze. PZWL, Warszawa 2003, 235-236.
2. Bienias W., Gutfreund K., Szewczyk A., Kaszuba A.: Zespół dłoni, stóp i ust, czyli choroba bostońska: etiologia, obraz kliniczny i terapia. Dermatologia Dziecięca 2013, 1 (5): 18-21.
3. Toya M., Endo Y., Tanizaki H., Fujisawa A., Tanioka M., Miyachi Y.: An adult case of severe hand-foot-mouth disease accompanying persisten fever and systemic arthritis. Dermatol Online J 2012, 18 (8): 14.
4. Liu Z.Q., Li X.H., Wang H.Q., Luo Y., Mu D.Z.: Risk factors of heart and lung failure in children with severe hand, foot and mouth disease an treatment experience. Zhonhhuo Dang Dai Er Ke Za Zhi 2012, 14 (8): 589-592.
5. Liu K., Ma Y.X., Zhang C.B., Chen Y.P., Ye X.J., Bai G.H. i wsp.: Nerulogic complications in children with enterovirus 71-infected hand-foot-mouth disease: clinical features, MRI findings and follow-up study. Zhonghua Yi Xue Za Zhi 2012, 92 (25): 1742-1746. .
6. Cohen B.A.: Dermatologia dziecięca. Pod red. B. Lecewicz-Toruń, Wyd. Czelej, Lublin 2009.
7. Cohen B.A.: Dermatologia pediatryczna. Pod red. A. Kaszuby, Elsevier Urban & Partner, Wrocław 2007, 109.
8. Jabłońska S., Majewska S.: Choroby skóry i choroby przenoszone drogą płciową. PZWL, Warszawa 2008, 123-124.
9. Sterry W., Paus R., Burgdorf W.: Dermatologia. Wyd. Czelej, Lublin 2009, 46.
10. Braun-Falco, Burgdorf W.H.C., Plewig G., Wolff H.H., Landthaler M.: Dermatologia. T. I. Wyd. Czelej, Lublin 2010, 100-101.
11. Kaszuba A., Adamski Z.: Leksykon dermatologiczny. T. I. Wyd. Czelej, Lublin 2011, 79.
12. Bolognia J.L., Jorizzo J.L., Rapini R.P.: Dermatology. V. 1. 2nd Ed. Mosby, St Louis, MO 2008, 1220.
13. James W.D., Berger T.G., Elston D.M. (red.): Andrews’ Diseases of the Skin. 10th Ed.: WB Saunders, Philadelphia, PA 2006, 398.
14. Wolff K., Goldsmith L.A., Katz S.I. i wsp.: Fitzpatrick’s Dermatology in General Medicine. V. 12. 7th Ed. McGraw Hill, New York, NY 2008, 1867-1869.
15. Chen S., Yang Y., Yan X., Chen J., Yu H., Wang W.: Influence of vitamine A status o of children with hand, foot and mouth disease. Clin Nutr 2012, 31 (4): 543-548.
16. Zhu Q.R.: Paying attention to the hand-foot-and-mouth disease before peak season in 2012. Zhonghua Er Ke Za Zhi 2012, 50 (4): 241-243.
17. Centers for Disease Control and Prevention (DC): Notes from the field: severe hand, foot and mouth disease associated with coxsackievirus A6-Alabama, Connecticut, Califonia and Nevada, November 2011-February 2012. MMWR Morb Mortal Wkly rep, 2012, 61(12): 213-214.
Mirosława Kuchciak-Brancewicz
Wojciech Bienias
Andrzej Kaszuba
Klinika Dermatologii, Dermatologii Dziecięcej i Onkologicznej Uniwersytetu Medycznego w Łodzi
Kierownik Kliniki: prof. dr hab. n. med. Andrzej Kaszuba
Artykuł został opublikowany w nr 1/2014 "Dermatologia Praktyczna"